Schmerzmittel: Licht und Schatten
Der Einsatz von Schmerzmitteln ist oft umstritten. Gerade in den USA machen zurzeit Berichte von einer Epidemie an Überdosen die Rede. Doch wie genau funktionieren Schmerzmittel eigentlich und warum wird vor ihnen gewarnt?
Wissenschaftliche Betreuung: Prof. Dr. Claudia Sommer
Veröffentlicht: 04.02.2018
Niveau: leicht
- Schmerz hat eine überlebenswichtige Funktion. Allerdings kann es auch vorkommen, dass er seine schützende Funktion verliert. Gerade in diesem Fall ist medizinische Hilfe notwendig.
- Substanzen, die eine schmerzlindernde Wirkung haben, werden auch als Analgetika bezeichnet. Auch der Körper kann eigene Analgetika, wie beispielsweise Endorphine, produzieren. Diese könnten ein Grund dafür sein, warum wir in stressreichen Situationen, wie bei einem Unfall, zunächst oft keinen Schmerz verspüren.
- Opioide sind eine Gruppe schmerzlindernder Substanzen, die ihre Wirkung über so genannte Opioidrezeptoren entfalten. Diese sind im gesamten Nervensystem zu finden und haben vermutlich eine hemmende Wirkung auf Nervenzellen. Neben der Linderung der eigentlichen Schmerzen reduzieren Opioide außerdem ihren unangenehmen Charakter und können stimmungsaufhellend und sedierend wirken.
- Zu den Opioiden gehört eine Vielzahl von Wirkstoffen (wie Codein, Fentanyl oder Oxycodon), die in der Regel nur bei starken Schmerzen eingesetzt werden. Das unterschiedliche Wirkungsprofil dieser Stoffe basiert auf ihrer unterschiedlichen Bindung an die Opioidrezeptoren in unserem Körper. Ihnen gemein ist jedoch ihre sedierende, beruhigende und stark analgetische Wirkung.
- Unter anderem ihre sedierenden und entspannenden Effekte scheinen für das hohe Abhängigkeitsrisiko von Opioiden verantwortlich zu sein. Hinzukommt, dass sich sehr schnell körperliche Toleranz und bei Absetzen Entzugserscheinungen einstellen können. Die Gefahren einer Überdosierung können lebensbedrohlich sein.
- Auch wenn Opioide aus der Schmerztherapie nicht wegzudenken sind, sind sie alles andere als harmlos. Gerade der mittlere Westen der USA kämpft zurzeit mit einer Epidemie an Drogentoten infolge von Opioidmissbrauch. Das macht deutlich, wie vorsichtig bei der Behandlung vorgegangen werden muss.
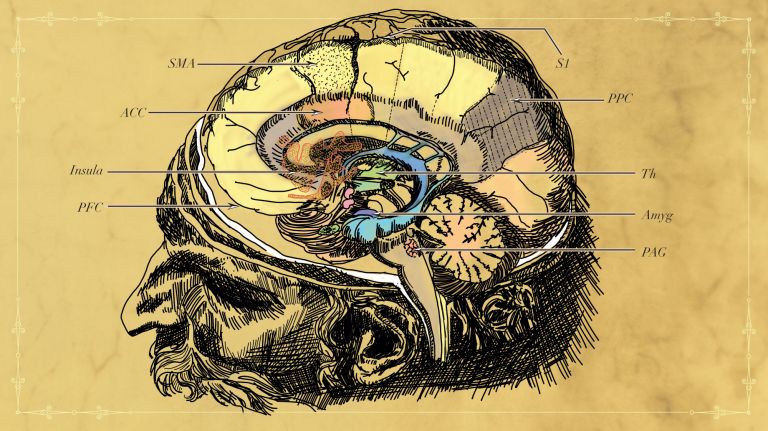
Die Tiefe Hirnstimulation (THS) ist ein Verfahren, bei dem gezielt Gehirnareale über dünne Elektroden elektrisch stimuliert werden. Um Nebenwirkungen einer Stimulation möglichst zu vermeiden, ist der Patient bei diesem Eingriff nur örtlich betäubt – so wird beispielsweise überprüft, ob die Stimulation Sprachprobleme verursacht. Ist die richtige Stelle gefunden, wird in einer zweiten Operation ein Pulsgeber im Bauch- oder Brustbereich eingesetzt. Obwohl niemand bisher die genaue Wirkweise der THS bestimmen konnte, glauben Experten, dass sie den Informationsfluss zwischen verschiedenen Gehirngebieten normalisiert > Frage an das Gehirn: Wie funktioniert eigentlich ein Hirnschrittmacher .
Mit Abstand am häufigsten wird die THS bisher bei Patienten eingesetzt, die unter der Parkinson-Krankheit leiden und deren Medikamente nicht mehr ausreichend wirken. Offenbar kann das gleiche Prinzip aber auch bei psychiatrischen Leiden wie Depressionen oder Zwangserkrankungen wirksam sein, wie erste Studien mit einer kleinen Zahl von Patienten belegen. Unter anderem an der Berliner Charité wird derzeit auch eine Anwendung bei chronischen Schmerzen diskutiert . Dabei sollte allerdings nicht außer Acht gelassen werden, dass THS nur die Symptome, nicht aber die Ursachen von chronischen Schmerzen behandelt.
Schmerz erfüllt eine für uns überlebensnotwendige Funktion, denn er warnt uns vor Gefahren und verhindert langfristige Verletzungen – zum Beispiel dadurch, dass wir Wunden und Verletzungen schonen, da sie uns bei Berührungen wehtun. Schmerz macht also unser Leben tatsächlich leichter und sicherer! Allerdings gibt es auch Formen von Schmerz, die ihre schützende Funktion verloren haben. Dazu zählen vor allen Dingen chronische Schmerzen, die sich zum Beispiel nach Operationen, aber auch ohne körperliche Ursache entwickeln können. Oft sind sie auch mit großer Angst vor dem Schmerz selbst verbunden, was das Leben der Betroffenen zu einer Tortur macht.
In vielen Fällen kann der gezielte Einsatz von speziellen Medikamenten – so genannten Analgetika – Schmerzen effektiv lindern. Doch Schmerzmittel haben auch Schattenseiten und ihr Missbrauch kann schlimme Folgen haben, wie zum Beispiel in den USA . Aber wie funktionieren sie eigentlich?
Zunächst einmal: Der Körper selbst besitzt ein Arsenal an Stoffen mit schmerzlindernder Wirkung. Dazu gehören beispielsweise Endorphine, die wir in Situationen mit starkem körperlichen oder psychologischen Stress (wie einem Unfall) ausschütten. Endorphine könnten also einer der Gründe dafür sein, dass Menschen oft in Schockzuständen keine Schmerzen spüren.
Schmerz lass nach: Auch der Körper kann Schmerzmittel produzieren
Endorphine gehören zu einer Botenstoffklasse namens Opioide. Diese beinhaltet alle chemisch verwandten Stoffe, die an eine bestimmte Klasse von Rezeptoren binden: den so genannten Opioidrezeptoren. Es gibt drei verschiedene solcher Rezeptoren (Mü-, Delta- und Kappa-Opioidrezeptoren), die über das gesamte zentrale Nervensystem verteilt sind. Für die Wahrnehmung von Schmerz – und damit seiner Behandlung – sind sie von großer Bedeutung.
Denn werden im Körper Endorphine ausgeschüttet, haften sie sich an Opioidrezeptoren. Eine Aktivierung von solchen Rezeptoren hemmt wahrscheinlich die Nervenzellen, auf denen sie sich befinden. Man vermutet, dass durch diesen Mechanismus die Aktivität von schmerzassoziierten Gehirnarealen gedämpft wird, was sowohl die Intensität des Schmerzes als auch seine subjektive Wahrnehmung beeinflusst. In letzter Konsequenz wird der Schmerz effektiv gelindert und als weniger emotional belastend wahrgenommen (man spricht hier auch von Schmerzdistanzierung). Auf dieses Prinzip greifen auch synthetische Opioide zurück.
Opioidhaltige Schmerzmittel sind in der Regel der Behandlung von starken akuten sowie chronischen Schmerzen vorbehalten, wie sie zum Beispiel bei Krebs auftreten können. Zu den am häufigsten verschriebenen Opioiden gehören unter anderem Codein, das in zahlreichen Arzneimitteln enthalten ist, Fentanyl und Oxycodon. Auch wenn sie alle zur Gruppe der Opioide gehören, unterscheiden sich diese Wirkstoffe oft in ihrer bevorzugten Bindung an die verschiedenen Opioidrezeptoren. Das erklärt, warum es teilweise sehr große Unterschiede in Wirksamkeit und Nebenwirkungen geben kann. So kann die Wirkstärke von Fentanyl die von Morphium um das ca. 100-Fache übertreffen.
Neben Opioiden gibt es auch noch eine weitere Klasse von Schmerzmitteln, die vielen wahrscheinlich geläufiger ist. Zu diesen Nicht-Opioiden gehören beispielsweise im Handel frei erhältliche Präparate wie Ibuprofen oder Acetylsalicylsäure („Aspirin“). Anders als Opioide vermitteln diese ihre Wirkung nicht über Opioidrezeptoren im zentralen Nervensystem, sondern über die Hemmung eines Enzyms, das entzündungsfördernde Stoffe herstellt. Deswegen wirken sie auch, anders als Opioide, entzündungshemmend, senken Fieber und haben keine psychotrope (wie stimmungsaufhellende) oder sedierende Wirkung.
Empfohlene Artikel
Bei Opioiden besteht die Gefahr einer Abhängigkeit
Denn genau dies ist wahrscheinlich einer der Gründe für das hohe Abhängigkeitspotential von Opioiden. Experten warnen schon seit Jahren vor den Risiken, die Opioide für Patienten bergen können. Dabei kann der „Einstieg in die Sucht“ oft schleichend verlaufen. Berichte aus den USA legen nahe, dass für viele Suchterkrankte am Anfang eine Routine-Operation stand, bei der sie für eine kurze Zeit mit starken Schmerzmitteln behandelt wurden. Viele Patienten gewöhnten sich nicht nur an die schmerzlindernde Wirkung dieser Medikamente, sondern auch an ihre sedierenden und euphorisierenden Effekte. Allerdings halten diese Effekte nur sehr kurz an – und mit der Zeit stellen sich Zeichen einer körperlichen und psychischen Abhängigkeit ein. Es mehren sich Entzugserscheinungen wie Übelkeit, starke Unruhe und Angst sowie ein Verlangen nach der Substanz.
Viele Patienten kommen von den Medikamenten alleine nicht mehr los. Und wenn legale Beschaffungswege erschöpft sind, droht der Abstieg in die Kriminalität. Eine der Konsequenzen ist, dass 2016 eine Überdosis die häufigste Todesursache für Amerikaner unter 50 Jahren war! Auch abgesehen von ihrem Abhängigkeitspotential sind Opioide keine harmlosen Medikamente. Zu große Mengen können zu einer verminderten Atmung (einer so genannten Atemdepression) führen, was nicht selten schwerwiegende Schädigungen des Gehirns oder sogar den Tod nach sich zieht.
Dies macht deutlich, wie vorsichtig bei der Verschreibung von opioidhaltigen Schmerzmitteln vorgegangen werden sollte. Sie können Segen und Fluch zugleich sein. „Bei der Verschreibung von Opioiden muss man eine gute Waage halten“, mahnt Prof. Rainer Spanagel, Wissenschaftlicher Direktor des Instituts für Psychopharmakologie am Zentralinstitut für Seelische Gesundheit Mannheim. Oft würden außerdem Opiate bei langfristigen Schmerzerkrankungen wie chronischen Rückenschmerzen verschrieben, bei denen sie nicht wirksamer als andere Interventionen seien. „Wir brauchen ein besseres Verständnis bei der Ärzteschaft, wann Opiate einzusetzen sind“, so der Sucht-Experte.
Großes Potential sieht Spanagel in der Entwicklung von Opioiden mit einer selektiveren Wirkung. „Schmerz- und Abhängigkeitkomponente lassen sich eventuell separieren, womit eine Schmerzstillung ohne Suchtentwicklung möglich wäre.“ Allerdings befindet sich die Forschung dazu noch in einem frühen Stadium.