Werden wir seelisch immer kränker?

Die Zahl der psychischen Diagnosen klettert rasant in die Höhe. Treiben Stress und Verstädterung die Zahlen tatsächlich noch oben? Oder ist lediglich das Bewusstsein für seelische Leiden gewachsen?
Scientific support: Prof. Dr. Christian P. Müller
Published: 23.10.2019
Difficulty: easy
- Die Krankenkassen berichten von dramatisch steigenden Fehltagen und Fällen von Arbeitsunfähigkeit unter ihren Mitgliedern, die auf das Konto von seelischen Leiden gehen. Außerdem kletterte die Zahl der Verschreibungen von Psychopharmaka in den letzten zehn Jahren rasant nach oben.
- Forscher haben mittlerweile eine Reihe von Risikofaktoren für die Psyche des 21. Jahrhunderts ausgemacht.
- So erhöht etwa das Stadtleben das Risiko für psychische Störungen. Einer der Gründe: Die unterstützenden sozialen Netze sind geringer als auf dem Land.
- Auch Stress am Arbeitsplatz kann die Wahrscheinlichkeit einer seelischen Erkrankung nach oben treiben.
- Allerdings müssen viele Faktoren zusammenkommen, damit jemand seelisch krank wird.
- Viel spricht auch dafür, dass die psychischen Störungen gar nicht real zugenommen haben. Vielmehr hat das Bewusstsein für seelische Erkrankungen zugenommen, was sich in vermehrten psychiatrischen Diagnosen niederschlägt.
Da sich einige Symptome von Depression und Burn-out, etwa Antriebslosigkeit, überschneiden, werden die beiden gerne verwechselt. Doch bei näherem Blick gibt es große Unterschiede. Das beginnt schon damit, dass eine Depression als eigenständige Erkrankung gilt, Burn-out hingegen nicht. Gemäß der Weltgesundheitsorganisation WHO gilt Burn-out lediglich als “Faktor, der die Gesundheit beeinträchtigen kann”. Und dieser Faktor bezieht sich rein auf chronischen Stress am Arbeitsplatz, der nicht erfolgreich verarbeitet wird. Bei Depression hingegen ist die Ursache meist nicht eine Arbeitsüberlastung, sondern vielleicht ein Verlusterlebnis oder Konflikte in der Partnerschaft.
Von nicht weniger als einer „Epidemie des 21. Jahrhunderts“ ist die Rede in den Medien. Es geht hier nicht etwa um die Ausbreitung von Infektionskrankheiten wie Ebola oder EHEC. Sondern um das Umsichgreifen von psychischen Störungen.
Tatsächlich berichten die Krankenkassen von dramatisch steigenden Fehltagen und Fällen von Arbeitsunfähigkeit unter ihren Mitgliedern, die auf das Konto von seelischen Leiden gehen. Die Fehltage aufgrund psychischer Erkrankungen seien in den letzten zehn Jahren konstant nach oben geklettert und nahmen um fast 80 Prozent zu, so beispielsweise das Ergebnis des Fehlzeiten-Reports des Wissenschaftlichen Instituts der AOK aus dem Jahr 2017. Und laut dem jüngsten Arzneiverordnungsreport kletterte die Zahl der verordneten Antidepressiva von 974 Millionen Tagesdosen im Jahr 2008 auf fast 1491 Millionen im Jahr 2017. Im gleichen Zeitraum stieg die Zahl der Verschreibungen von Psychopharmaka um fast 40 Prozent.
Forscher haben mittlerweile eine Reihe von Risikofaktoren für die Psyche des 21. Jahrhunderts ausgemacht. Immer wieder unter Verdacht gerät dabei das Kiffen, weil der Konsum von Cannabis Psychosen auslösen oder zumindest verstärken kann. Und die beliebte Freizeitdroge wird seit Jahren immer potenter. Gezielt wurden Sorten gezüchtet, die einen höheren Anteil des fürs „High“ verantwortlichen Inhaltsstoffes THC (Tetrahydrocannabinol) enthalten. Binnen zehn Jahren hat sich der THC-Gehalt europäischer Schwarzmarkt-Produkte verdoppelt.
Und das bleibt offenbar nicht ohne Folgen für die Psyche, wie eine Studie von Forschern um Marta Di Forti, Psychiaterin am King's College in London nahelegt. Die Wissenschaftler befragten rund 900 Menschen, die zum ersten Mal an einer Psychose litten, zu ihrem bisherigen Cannabis-Konsum und verglichen deren Berichte mit denen von gesunden Probanden. Diejenigen, die täglich Cannabis nahmen, hatten im Vergleich zu Nicht-Nutzern ein mehr als dreimal so großes Risiko, an einer Psychose zu erkranken. Und bei Menschen, die täglich zu hochpotentem Cannabis griffen, war im Vergleich zu Personen, die die Freizeitdroge nie genommen hatten, das Psychose-Risiko fast fünfmal so hoch.
Risikofaktor Stadt
Dabei muss man nicht erst zu Hasch greifen, um das eigene Psychose-Risiko zu steigern. Es reicht schon, in der Stadt statt auf dem Land aufzuwachsen! Solche Menschen haben nämlich ein rund dreifach erhöhtes Risiko, an Schizophrenie zu erkranken. Auch Depressionen und Angsterkrankungen, die den Großteil aller seelischen Krankheiten ausmachen, treten um 30 bis 40 Prozent häufiger in der Stadt auf als auf dem Land.
"Das Stadtleben ist einer der am besten belegten Umweltrisikofaktoren für psychische Störungen“, sagt der Psychiater Andreas Meyer-Lindenberg, Direktor des Zentralinstituts für seelische Gesundheit in Mannheim."Aus meiner Sicht beweisen eine Reihe von Metaanalysen, dass das Stadtleben tatsächlich ursächlich für bestimmte psychische Störungen verantwortlich zeichnet." Dieses Phänomen gewinnt in dem Maße an Bedeutung, wie die Menschen zunehmend in die Städte strömen. Nach derzeitigen Berechnungen sollen im Jahre 2050 rund 70 Prozent der Menschen in urbanen Umgebungen leben.
Warum aber sollte das Stadtleben der Psyche schaden? Ein Grund mag sein, dass trotz der größeren Bevölkerungsdichte die unterstützenden sozialen Netze bei Stadtbewohnern deutlich kleiner sind als auf dem Land. Das gilt sowohl für die Familie und Freunde, als auch für Menschen, die man vom Namen her kennt und die einem einen Gefallen tun würden. In der Stadt lebt man zwar geballt mit mehr Menschen zusammen, kennt aber vielfach nicht einmal die eigenen Nachbarn. „In der Tendenz sind daher viel mehr soziale Interaktionen von Städtern negativ oder zumindest neutral“, sagt Meyer-Lindenberg. So wird man vielleicht in der U-Bahn angerempelt oder nicht gegrüßt. Der soziale Stress ist also höher.
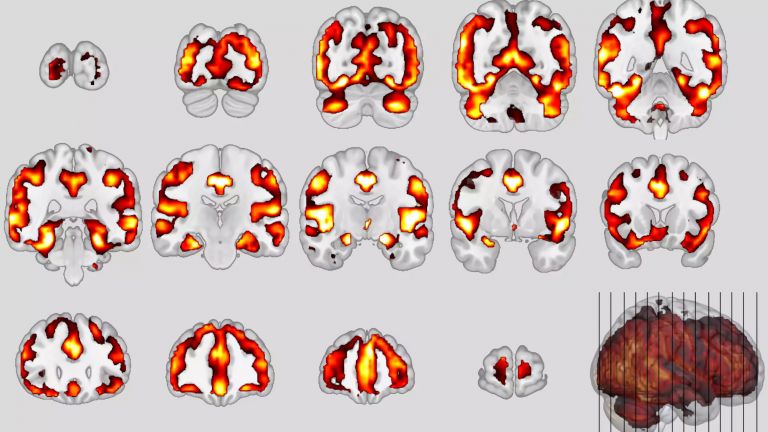
Der Frage, was sich dabei im Gehirn tut, ist Meyer-Lindenberg zusammen mit seinen Kollegen mit der Methode der funktionellen Magnetresonanztomografie nachgegangen. Dazu gab man mehreren Freiwilligen Stadt- und Landbewohnern beispielsweise Rechenaufgaben, die sie unter Zeitdruck und kritischer Beobachtung durch den Versuchsleiter erbringen sollten. Wie sich zeigte, reagierte das Stresssystem bei Städtern anders, und zwar genau so, wie man es anhand der dort gehäuft auftretenden Erkrankungen erwarten würde. Insbesondere das anteriore Cingulum und die Amygdala waren verstärkt aktiv. „Das passt“, sagt Meyer- Lindenberg. „Denn eine übererregte Amygdala ist die gemeinsame pathophysiologische Endstrecke von Depressionen und Angsterkrankungen.“ Und das anteriore Cingulum werde nicht nur mit Schizophrenie in Zusammenhang gebracht, sondern habe auch regulierende Funktionen unter anderem in Bezug auf die Amygdala.
Amygdala
corpus amygdaloideum
An important core area in the temporal lobe that is associated with emotions: it evaluates the emotional content of a situation and reacts particularly to threats. In this context, it is also activated by pain stimuli and plays an important role in the emotional evaluation of sensory stimuli. Inaddition, it is involved in linking emotions with memories, emotional learning ability, and social behavior. The amygdala is part of the limbic system.
Gegenmittel Natur
Die gute Nachricht ist: Schon ein Fleckchen Natur kann eine positive Wirkung auf die Seele entfalten, wie die Mannheimer Forscher im Rahmen einer Studie zeigen konnten. Sie vermaßen dazu per Smartphone und GPS die Bewegungsmuster von 85 Freiwilligen. Ebenfalls erfasst wurde die Größe von Grünflächen oder die sozioökonomische Struktur der betreffenden Gebiete. Etwa zehnmal am Tag wurden die Teilnehmer dann per Smartphone nach ihrer Stimmung gefragt, und ob sie alleine oder in Gesellschaft waren. Zusätzlich untersuchten die Forscher die Probanden im Labor.
Es zeigte sich: Mehr Grünflächen und Bäume in Städten gingen einher mit besserem Wohlbefinden. Menschen, deren präfrontaler Cortex nicht gut in der Lage war, negative Emotionen zu kontrollieren, indem er die Amygdala regulierte, profitierten besonders von Grünflächen. Meyer-Lindenbergs Hypothese: „Vermutlich ermöglichen die Grünflächen also genau das, was diesen Menschen von ihrem Gehirn her nicht so gut gelingt, nämlich Emotionen zu regulieren.“ Die betreffenden Individuen waren auch ängstlicher und hielten sich bevorzugt in den Stadtteilen auf, wo das Risiko für psychische Störungen erhöht ist und in denen es weniger Bäume gibt. „Aus unserer Sicht sollte man also präventiv vor allem dort Bäume pflanzen, wo die besonders bedürftigen Menschen wohnen.“
Amygdala
corpus amygdaloideum
An important core area in the temporal lobe that is associated with emotions: it evaluates the emotional content of a situation and reacts particularly to threats. In this context, it is also activated by pain stimuli and plays an important role in the emotional evaluation of sensory stimuli. Inaddition, it is involved in linking emotions with memories, emotional learning ability, and social behavior. The amygdala is part of the limbic system.
Recommended articles
Macht die moderne Arbeitswelt psychisch kränker?
Neben dem Einfluss der Verstädterung haben die Forscher auch die moderne Arbeitswelt ins Visier genommen. Zumindest in den Medien ist häufig die Rede davon, dass der Druck bei der Arbeit steige, und dass wir unter ständigem Anpassungsdruck stünden. Und tatsächlich gibt es Hinweise aus wissenschaftlichen Studien, dass anhaltender Arbeitsstress psychische Erkrankungen wahrscheinlicher macht. Das Risiko etwa einer Angst- oder Depressionserkrankung erhöht sich im Zuge von hoher Arbeitsbelastung oder ungünstigen Arbeitsbedingungen.
Gerade bei niedrig qualifizierten Berufen wie Service- und Verkaufstätigkeiten komme oftmals eine toxische Mischung zusammen, befand die Organisation für Wirtschaftliche Zusammenarbeit (OECD) in einer Übersichtsarbeit im Jahr 2012. Besonders bedenklich ist demnach die Verbindung von hohen psychologischen Anforderungen bei gleichzeitig wenig Spielraum in den eigenen Entscheidungen. Ein ähnliches Bild zeichnet der Fehlzeitenreport der AOK von 2017: Beschäftigte im Dienstleistungsbereich und der Gesundheitsbranche wie etwa im Dialogmarketing und in der Altenpflege sind besonders von psychischen Erkrankungen betroffen. Und in das tiefe Loch eines Burn-outs fallen am ehesten Mitarbeiter im Dialogmarketing.
Nach dem biopsychosozialen Modell psychischer Störungen muss einiges zusammenkommen, damit wir seelisch krank werden. Biologische Faktoren wie die Genetik, psychische Faktoren wie etwa die Art und Weise, in der wir mit negativen Gefühlen umgehen, und soziale Faktoren wie beispielsweise die Situation am Arbeitsplatz spielen alle eine Rolle. Risikofaktoren wie Arbeitsbedingungen alleine sind somit wohl kaum die Ursache für psychische Störungen. „Es ist zu einfach gedacht, dass die moderne Arbeitswelt krank macht“, bestätigt der Mediziner und Psychologe Michael Linden von der Berliner Charité. Es sei unklar, ob etwa Probleme am Arbeitsplatz die Häufigkeit von Depression steigern oder ob umgekehrt eine Depression zu Problemen führe. „Es kommt insgesamt eher darauf an, wie gut eine Person und ihre jeweilige Arbeitsumgebung zusammenpassen.“
Psychische Störungen haben real nicht zugenommen
So wichtig die Suche nach Risikofaktoren für die Psyche ist, ist doch überhaupt nicht klar, ob psychische Störungen wirklich epidemieartig um sich greifen. Vieles spricht dafür, dass das nicht der Fall ist. Mit Blick auf epidemiologische Studien, die die Häufigkeit von psychischen Störungen in der Bevölkerung erfassen, sagt denn auch der Psychologe Frank Jacobi von der Psychologischen Hochschule Berlin: „Bei einzelnen psychischen Erkrankungen mag es im Laufe der Zeit zwar Schwankungen geben, zum Beispiel möglicherweise vermehrte Depressionen bei jüngeren Erwachsenen.“ Insgesamt aber haben psychische Störungen nicht signifikant zugenommen – erst recht nicht in dem Maße, wie man es aus den Krankenkassenstatistiken kenne.
Warum tauchen dann aber auf Krankschreibungen immer häufiger psychische Erkrankungen auf? Die wahrscheinlichste Erklärung lautet: In der Bevölkerung ist die Akzeptanz und Bereitschaft gestiegen, sich aufgrund psychischer Probleme ärztlich oder psychotherapeutisch behandeln zu lassen. „Damit ist noch nicht die Krankheitshäufigkeit, wohl aber der wahrgenommene Behandlungsbedarf angestiegen“, sagt Jacobi. Und von Seiten des Versorgungssystems sei man heute besser als früher in der Lage, psychische Störungen zu erkennen und dann auch zu behandeln. In der Folge werden Menschen eher auf Grund psychischer Störungen krankgeschrieben als früher. „In der Vergangenheit hätten sie sich vielleicht wegen körperlicher Beschwerden wie Rückenschmerzen beim Arzt vorgestellt und wären dann auch mit dieser Diagnose krankgeschrieben worden.“
So haben die psychischen Störungen insgesamt womöglich gar nicht zugenommen, sondern erfahren heute erst die Anerkennung, die ihnen früher oft verwehrt wurde. Nach langen Zeiten der Scham und der Stigmatisierung dieser Krankheiten scheint für die Psychiatrie ein neues Zeitalter zu beginnen, von dem die Patienten des 21. Jahrhunderts nur profitieren können.
Zum Weiterlesen:
- Tost H. et al.: Neural correlates of individual differences in affective benefit of real-life urban green space exposure. Nat Neurosci. 2019 Jul 29 (abstract: https://www.nature.com/articles/s41593-019-0451-y)
- Di Forti, M. et al: The contribution of cannabis use to variation in the incidence of psychotic disorder across Europe (EU-GEI): a multicentre case-control study. Lancet Psychiatry. 2019 May;6(5):427-436 (Volltext: https://www.thelancet.com/pdfs/journals/lanpsy/PIIS2215-0366(19)30048-3.pdf)